2022年6月のレジデントノートのコラムに「DNARの考え方」がありました。日頃からDNARについてどう研修医に教育すればいいか、迷いがありましたが、その迷いを払拭してくれる予後予測ツール「GO-FAR score」が紹介されていました。今回は、このscoreの元論文を批判的吟味しました。予後予測の批判的吟味は苦手ですので、間違いがあればご指摘ください。
まずは元のdevelopment studyから
もし、自分がCPAになってCPRを受けたら、どれくらいの割合で元気に退院できるのか?という誰もが感じる疑問に答える研究。
先に、このサイトで思い浮かべた患者さんを入力してから読んだほうがわかりやすいと思います。
Development and Validation of the Good Outcome Following Attempted Resuscitation (GO-FAR) Score to Predict Neurologically Intact Survival After In-Hospital Cardiopulmonary Resuscitation
Mark H. Ebell et.al
JAMA Intern Med. 2013;173(20):1872-1878.
https://doi.org/10.1001/jamainternmed.2013.10037P(患者):米国の病院内で初回CPAとなりCPRされた患者
E/C(暴露):年齢、入院時疾患などの因子(下記表)
O(結果):CPC1(神経学的異常なし、またはごくわずかな異常)で退院する割合デザイン:コホート研究
P(患者)
組入基準:初回のCPR。最新の3年間
除外基準:退院時に神経学的評価なし(14.0%)
もとのコホートはGet With the Guidelines Registry– Resuscitation (GWTG-R) は2000年から開始され、米国の366病院、160000回の院内CPAが登録されている。今回は2007~2009年の3年間が対象。
退院時に神経学的評価がなかった3787名(生存者27088名中、14.0%)が除外されて51240名の初回の院内CPAが解析の対象。繰り返し例は除外されている。
年齢中央値:65歳、男性58.3%、白人72.8%、黒人23.3%
蘇生時間中央値は20.8分E/C(暴露)
予後予測因子は
先行研究で得られた予測変数のうち、絶対生存率の差が3%以上あるものを多変量解析の候補とした。
コホートのデータを
・Training(学習用データ)44.4%
・Testing(テスト用データ)22.2%
・Final validation(最終検証用データ)33.4%
にランダム割付し、多変量解析した。病院の種類や人種や心肺停止の場所は除外した。
O(結果)
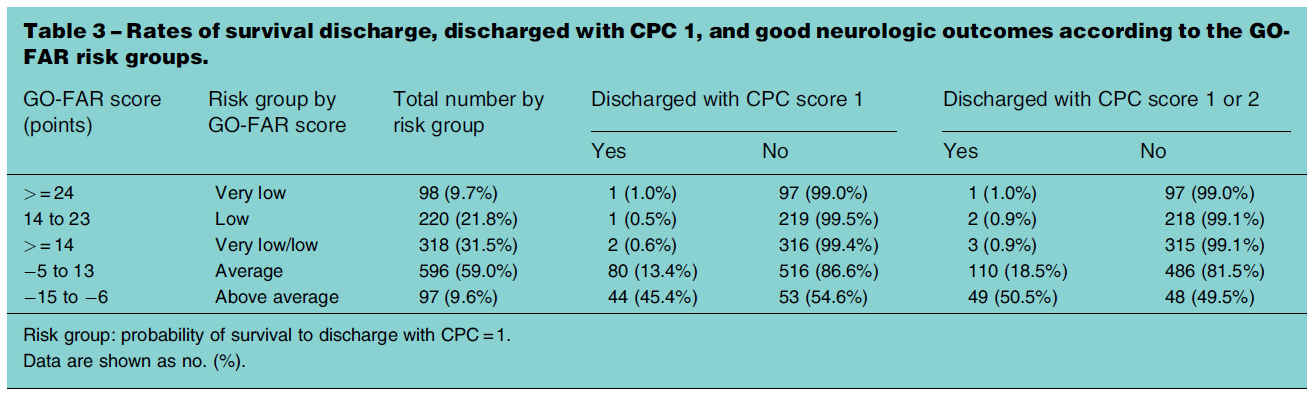
CPC1での退院の予測を下記のように分類。
予後 スコア 予測CPC1での退院率 非常に低い ≧24 1%未満 低い 14-23 1~3% 平均的 -5~13 3%以上~15%未満 平均より高い -15~6 15%以上 変数と重み付けは下記のように分類。
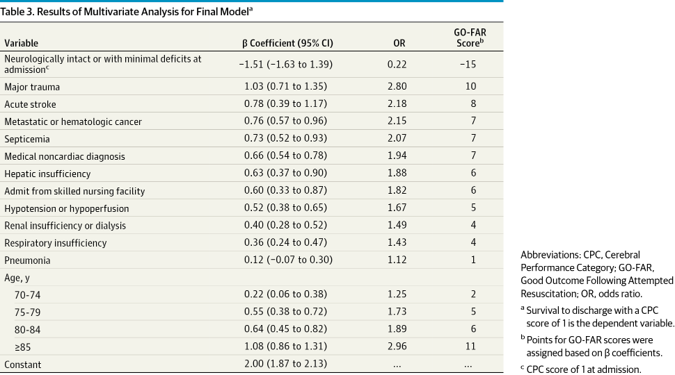
スコアと予後の関係
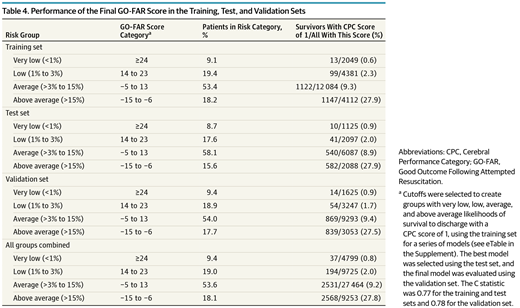
C statisticsは0.78
批判的?吟味
そもそもCPCとは?Outcomeの設定は妥当?
CPC(Cerebral Performance Category)は心肺停止後の予後予測の分類として一般的に使用されているものです。CPC1では一人で自立して生活できるが、CPC2では生活に制限があったり誰かの助けが必要であったり、とQOLに大きな差がでます。状態の予測をCPC1に設定したのは妥当と思われます。
CPC1 大脳の機能良好
(通常の生活)意識があり、注意力があり、仕事もでき、通常の生活ができる。軽度の精神・神経障害(軽度の失語症、非代償性半身不随、軽度の脳神経異常)がある場合がある。 CPC2 中等度脳機能障害
(障害を有するが自立している)意識がある。保護された環境でのパートタイム労働や日常生活の自立した動作(着替え、公共交通機関での移動、食事の準備)には十分な脳機能がある。片麻痺、発作、運動失調、構音障害、失語症、または永続的な記憶や精神の変化がある場合がある。 CPC3 重度の脳性障害
(意識はあるが障害があり、依存状態にある)意識はあるが、日常生活において他人に依存している(施設または家庭で家族の特別な努力により支 援されている)。少なくとも認知に制限がある。歩行はできるが、重度の記憶障害や認知症があり自立した生活ができないものから、ロックイン症候群のように半身不随で目だけでコミュニケーションができるものまで、幅広い脳機能の異常がこのカテゴリーには含まれる。 CPC4 昏睡・植物状態
(無意識)無意識で、周囲の状況がわからず、認知もできない。言語的・心理的な環境との相互作用がない。 CPC5 脳死
(従来の基準で脳死または死亡と認定されたもの)従来の基準で脳死または死亡と認定されたもの。 Reliability of the Cerebral Performance Category to classify neurological status among survivors of ventricular fibrillation arrest: a cohort study(Scand J Trauma Resusc Emerg Med. 2011)の表をDeepLで翻訳。
なんで1%、3%で区切ったの?
医療の無益性の目安を、米国では1%で区切っているようです。1%以下であれば、無益であり行うべきではない。1%以下の確率でしか患者に寄与しない医療行為は、医師は他の職種と協議すべきだが、患者や患者家族との同意は不要である、としています。日本ではここまで議論は成熟していませんが、無益な医療を提供するべきではないという観点は重要です。
一方、3%以上の生存については行うべきと考えられているようです。こちらが引用されていましたが、本文を読めなかったので追跡を断念しています。
神経学的評価がされなかった3787名が除外されているが?
コホートが約5万人で、3787名が除外されているのは結構な割合であるし、結果に影響しないか心配しました。しかし、神経学的評価の記録が残っていないということは、評価するまでもない=元気である、と考えられるため予後不良群の予測には大きな影響は与えないだろうと考えます(違っていたらすみません)。
コホートを3つに分けて解析しているのはなぜ?
この研究では
・Training(学習用データ)44.4%
・Testing(テスト用データ)22.2%
・Final validation(最終検証用データ)33.4%
の3つに割り付けて解析されています。
予後予測モデルはAという集団で作られた場合、Bという集団に当てはめることができるかどうかはわかりません。予測精度が過大評価されてしまうからです。モデルを開発したら、その次は別の集団でも使うことができるかを検証する必要があります。学習用データでモデルを作り、テスト用データで一度検証し、さらに最終検証用データで予測精度を証明するというデザインになっています。
米国の話でしょ?日本人にも使えるの?
外的妥当性があるかはとても大切な視点です。今回は米国の病院のコホートで、参加している患者さんも白人・黒人がほとんどで人種が全く異なります。病院の体制や介護施設の役割も日本と異なるかもしれません。死生観、宗教観も異なります。
東アジア人(韓国)を対象とした研究がありました。
韓国でも、同様の精度で予測されています。日本でも、学会発表されており、良好な精度です(日本の研究はたいへんありがたいです)。
まとめると
GO-FAR scoreは良い精度で院内心肺蘇生後の予後予測が可能です。単純な生存ではなく、神経学的予後良好な生存を予測している点が素晴らしいです。例えば、「施設入所中の90歳女性が誤嚥性肺炎で入院」した場合、CPC1での退院は1%以下です(入院時からCPC1でないので当然ですが)。Advanced care planningや緊急入院時の方針決定の材料に非常に有用だと思います。期待される心肺蘇生の効果を客観的に説明できれば、「DNARをとる」という手段ではなく、本人・家族の気持ちに寄り添った話ができます。米国のように「予後が良い割合が1%以下の場合は、無益なので家族に提示すらしなくてもいい」とはまだならないでしょうが、日本人の死生観が成熟してくれば変わってくるかもしれません。
「GO-FAR score」を使ってみてください!!
こちらのAntaaのスライドも参考になります。
こちらもあわせてどうぞ!